آزمایش غربالگری اول، پزشک شما ممکن است انواع غربالگری ها، تستها و روش های تصویربرداری را در طول بارداری ممکن است توصیه کند. این آآزمون ها جهت ارائه اطلاعاتی در خصوص سلامت فرزند شما طراحی شدهاند و احتمال دارد به شما در بهینهسازی مراقبتهادر طی بارداری و رشد فرزندتان کمک کنند.
غربالگری ژنتیکی
اکثر ناهنجاری های ژنتیکی قبل از تولد قابل تشخیص است. اگر پدر یا مادر سابقه خانوادگی اختلالات ژنتیکی داشته باشند ممکن است پزشک آزمایش ژنتیک را درخواست کند

انواعی از اختلالات ژنتیکی که قبل از تولد قابل تشخیص است عبارتند از:
Cystic fibrosis
Duchenne muscular dystrophy
Hemophilia A
Polycystic kidney disease
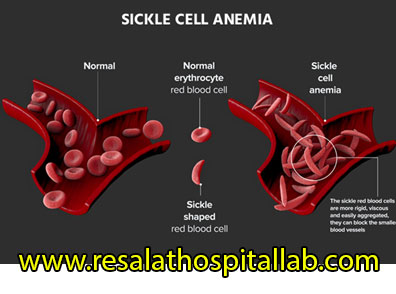
Sickle cell disease
Tay-Sachs disease
Thalassemia
روش های غربالگری زیر در زمان بارداری ممکن است ارائه گردد :
تست آلفا فتوپروتئین (AFP) یا تست نشانگر چندگانه
آمنیوسنتز
نمونه برداری از پرزهای جفتی
آزمایش DNA جنین بدون سلول
نمونه گیری از طریق پوست (برداشتن نمونه کوچکی از خون جنین از بند ناف)
اسکن با امواج فراصوت
در زیر برخی از این اختلالات را توضیح می دهیم:
Cystic fibrosis-1(CF)
فیبروز کیستیک چیست؟
فیبروز کیستیک (CF) یک بیماری ارثی تهدید کننده زندگی است که بسیاری از اندام ها را تحت تاثیر قرار می دهد. این باعث تغییراتی در سیستم انتقال الکترولیت می شود که باعث جذب بیش از حد سدیم و آب در سلول ها می شود. CF با مشکلات غدد سازنده عرق و مخاط مشخص می شود. علائم از دوران کودکی شروع می شود. به طور متوسط، افراد مبتلا به CF در اواسط تا اواخر 30 سالگی زندگی می کنند.
CF بر سیستم های اندام مختلف در کودکان و بزرگسالان جوان تأثیر می گذارد، از جمله موارد زیر:
دستگاه تنفسی
دستگاه گوارش
سیستم تناسلی
برخی از افراد می توانند حامل ژن CF بدون اینکه تحت تأثیر این بیماری قرار گیرند باشند. آنها معمولاً نمی دانند که حامل هستند.
CF چگونه بر سیستم تنفسی تأثیر می گذارد؟
سیستم انتقال غیرطبیعی الکترولیت در CF باعث میشود سلولهای دستگاه تنفسی، بهویژه ریهها، سدیم و آب زیادی جذب کنند. این امر باعث می شود که ترشحات رقیق معمولی در ریه ها بسیار غلیظ شده و به سختی جابجا شوند. این ترشحات غلیظ خطر ابتلا به عفونت های مکرر تنفسی را افزایش می دهد.عفونت های مکرر تنفسی منجر به آسیب تدریجی در ریه ها و در نهایت مرگ سلول های ریه می شود.
به دلیل نرخ بالای عفونت در دستگاه تنفسی تحتانی، افراد مبتلا به CF ممکن است دچار سرفه مزمن، خون در خلط شوند و اغلب حتی دچار فروپاشی ریه شوند. سرفه معمولا در صبح یا بعد از فعالیت بدتر می شود.افراد مبتلا به CF علائم دستگاه تنفسی فوقانی نیز دارند. برخی از آنها پولیپ بینی دارند که نیاز به برداشتن جراحی دارند. پولیپ های بینی برآمدگی های کوچکی از بافت از پوشش داخلی بینی هستند که می توانند حفره بینی را مسدود و تحریک کنند. افراد مبتلا به CF نیز دارای میزان بیشتری از سینوس هستند
CF چگونه بر سیستم گوارشی (GI) تأثیر می گذارد؟
CF عمدتاً پانکراس را تحت تأثیر قرار می دهد. لوزالمعده موادی ترشح می کند که به هضم کمک می کند و به کنترل سطح قند خون کمک می کند. ترشحات پانکراس نیز غلیظ می شود و می تواند مجاری پانکراس را مسدود کند. این ممکن است باعث کاهش ترشح آنزیم هایی از پانکراس شود که به طور معمول به هضم غذا کمک می کنند. فرد مبتلا به CF در جذب پروتئین ها، چربی ها و ویتامین های A، D، E و K مشکل دارد.
مشکلات لوزالمعده می تواند آنقدر شدید شود که برخی از سلول های پانکراس می میرند. با گذشت زمان، این ممکن است به عدم تحمل گلوکز و دیابت مرتبط با فیبروز کیستیک (CFRD)، یک نوع منحصر به فرد دیابت وابسته به انسولین منجر شود.
علائم CF که ممکن است به دلیل درگیری با دستگاه گوارش باشد عبارتند از:
مدفوع حجیم و چرب
افتادگی رکتوم (شرایطی که در آن انتهای تحتانی روده از مقعد خارج می شود)
بلوغ تاخیری
چربی در مدفوع
دل درد
اسهال خونی
تعدادی کمی از افراد ممکن است به بیماری کبدی مبتلا شوند. علائم بیماری کبد عبارتند از:
کبد بزرگ شده
شکم متورم
رنگ زرد به پوست (یرقان)
استفراغ خون
CF چگونه بر سیستم تولید مثل تأثیر می گذارد؟
اکثر مردان مبتلا به CF دارای انسداد کانال اسپرم هستند. به این حالت فقدان دوطرفه مادرزادی مجرای دفران (CBAVD) می گویند. این امر ناشی از ترشحات غلیظ است که مجرای دفران را مسدود می کند و مانع از رشد مناسب آنها می شود. این باعث ناباروری می شود زیرا اسپرم نمی تواند از بدن خارج شود. چند تکنیک جدیدتر وجود دارد که به مردان مبتلا به فیبروز کیستیک اجازه بچه دار شدن می دهد. این موارد باید با پزشک خود در میان گذاشته شود. زنان همچنین دارای افزایش مخاط غلیظ دهانه رحم هستند که ممکن است منجر به کاهش باروری شود، اگرچه بسیاری از زنان مبتلا به CF قادر به بچه دار شدن هستند.
چه چیزی باعث فیبروز کیستیک می شود؟
فیبروز کیستیک (CF) یک بیماری ژنتیکی است. این بدان معنی است که CF ارثی است.
جهش در ژنی به نام ژن CFTR (تنظیم کننده رسانایی غشایی سیستیک فیبروزیس) باعث CF می شود. جهش های CFTR باعث تغییراتی در سیستم انتقال الکترولیت سلولی بدن می شود. الکترولیت ها موادی در خون هستند که برای سلول حیاتی هستند نتیجه اصلی این تغییرات سیستم حمل و نقل در ترشحات بدن مانند مخاط و عرق دیده می شود.
ژن CFTR بسیار بزرگ و پیچیده است. جهش های مختلفی در این ژن وجود دارد که با CF مرتبط هستند.
تنها در صورتی فرد مبتلا به CF متولد می شود که 2 ژن CF به ارث رسیده باشد، یکی از مادر و دیگری از پدر.
چه افرادی در معرض خطر فیبروز کیستیک قرار دارند؟
فیبروز کیستیک (CF) ارثی است و یک فرد مبتلا به CF هر دو والدین ژن تغییر یافته را به آنها منتقل کردند. تولد یک کودک مبتلا به CF اغلب برای یک خانواده غافلگیرکننده است، زیرا در بیشتر مواقع سابقه خانوادگی CF وجود ندارد.
علائم فیبروز کیستیک چیست؟
همه نیاز دارند که نوزادان برای فیبروز کیستیک (CF) آزمایش شوند. این بدان معنی است که والدین می توانند بدانند که آیا کودک آنها به این بیماری مبتلا شده است و می توانند اقدامات احتیاطی را انجام دهند و مراقب علائم اولیه مشکلات باشند.
موارد زیر شایع ترین علائم CF هستند. با این حال، افراد ممکن است علائم متفاوتی را تجربه کنند و شدت علائم می تواند متفاوت باشد. علائم ممکن است شامل موارد زیر باشد:
مخاط غلیظی که اندام های خاصی مانند ریه ها، پانکراس و روده ها را مسدود می کند. این ممکن است باعث سوء تغذیه، رشد ضعیف، عفونت های تنفسی مکرر، مشکلات تنفسی و بیماری مزمن ریوی شود.
بسیاری از مشکلات پزشکی دیگر نیز می توانند به فیبروز کیستیک اشاره کنند. این شامل:
سینوزیت
پولیپ بینی
چاق شدن انگشتان دست و پا. این به معنای ضخیم شدن نوک انگشتان و پاها به دلیل اکسیژن کمتر در خون است.
فروپاشی ریه اغلب به دلیل سرفه های شدید
سرفه کردن خون
بزرگ شدن سمت راست قلب به دلیل افزایش فشار در ریه ها (Cor pulmonale)
درد شکم
گاز اضافی در روده ها
افتادگی راستروده. در این حالت انتهای تحتانی روده از مقعد خارج می شود.
بیماری کبد
دیابت
پانکراتیت یا التهاب پانکراس که باعث درد شدید در شکم می شود
سنگ کیسه صفرا
عدم وجود مادرزادی دو طرفه مجرای دفران (CBAVD) در مردان. این باعث انسداد کانال اسپرم می شود.
علائم CF برای هر فرد متفاوت است. نوزادانی که با CF متولد می شوند معمولاً در سن 2 سالگی علائم را نشان می دهند. اگرچه برخی از کودکان ممکن است تا اواخر زندگی علائم را نشان ندهند. علائم زیر مشکوک به CF هستند و نوزادانی که این علائم را دارند ممکن است بیشتر برای CF آزمایش شوند:
اسهالی که از بین نمی رود
مدفوع بدبو
مدفوع چرب
خس خس مکرر
پنومونی مکرر یا سایر عفونت های ریه
سرفه های مداوم
پوستی که مزه نمک دارد
رشد ضعیف با وجود داشتن اشتهای خوب
علائم CF ممکن است شبیه سایر شرایط یا مشکلات پزشکی باشد.
فیبروز کیستیک چگونه تشخیص داده می شود؟
بیشتر موارد فیبروز کیستیک (CF) در غربالگری نوزادان مشاهده می شود. علاوه بر تاریخچه کامل پزشکی و معاینه فیزیکی، آزمایشهای CF شامل آزمایش عرق برای اندازهگیری میزان کلرید سدیم (نمک) موجود است. مقادیر بالاتر از حد طبیعی سدیم و کلرید نشان دهنده CF است. آزمایشات دیگر بستگی به این دارد که کدام سیستم بدن تحت تأثیر قرار گرفته است و ممکن است شامل موارد زیر باشد:
اشعه ایکس قفسه سینه، سونوگرافی و سی تی اسکن
آزمایشات خون
تست های عملکرد ریه
کشت های خلط
آزمایش های مدفوع
برای نوزادانی که عرق کافی تولید نمی کنند، ممکن است از آزمایش خون استفاده شود.
فیبروز کیستیک چگونه درمان می شود؟
هیچ درمانی برای CF وجود ندارد. اهداف درمان کاهش علائم، پیشگیری و درمان عوارض و کند کردن پیشرفت بیماری است.
درمان به طور کلی بر 2 حوزه زیر متمرکز است:
مدیریت مشکلات ریوی
این ممکن است شامل موارد زیر باشد:
فیزیوتراپی
تمرینات منظم برای شل کردن مخاط، تحریک سرفه و بهبود وضعیت کلی بدن
داروهایی برای رقیق کردن مخاط و کمک به تنفس
آنتی بیوتیک برای درمان عفونت
داروهای ضد التهاب
مدیریت مشکلات گوارشی
این ممکن است شامل موارد زیر باشد:
یک رژیم غذایی سالم که کالری بالایی دارد
آنزیم های پانکراس برای کمک به هضم
مکمل های ویتامین
درمان انسداد روده
اخیراً دو روش درمانی جدید به طور خاص برای درمان بیماری ریوی در CF تأیید شده است. با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید تا تعیین کنید که آیا این موارد وجود دارد یا خیر داروها برای شما مناسب هستند.
پیوند ریه ممکن است انتخابی برای افراد مبتلا به بیماری ریه در مرحله نهایی باشد. نوع پیوند انجام شده معمولا پیوند قلب به ریه یا پیوند ریه دوگانه است. همه کاندیدای پیوند ریه نیستند.
عوارض سیستیک فیبروزیس چیست؟
CF عوارض جدی دارد، از جمله:
عفونت های ریوی و سایر مشکلات جدی ریوی که از بین نمی روند یا عود می کنند
التهاب پانکراس (پانکراتیت) که از بین نمی رود یا عود می کند
سیروز یا بیماری کبد
کمبود ویتامین
شکست در رشد. این بدان معناست که کودک آنطور که باید رشد و نمو نمی کند.
ناباروری در مردان
دیابت مرتبط با فیبروز کیستیک (CFRD)
بیماری ریفلاکس معده به مری (GERD). با این بیماری، محتویات معده به مری بالا می رود و می تواند آسیب جدی ایجاد کند.
پیوند عضو ممکن است برای افراد مبتلا به بیماری در مرحله نهایی مورد نیاز باشد.
آیا فیبروز کیستیک قابل پیشگیری است؟
فیبروز کیستیک (CF) در اثر یک جهش ژنی (تغییر) ارثی ایجاد می شود. آزمایش ژن CF برای هر کسی که یکی از اعضای خانواده مبتلا به این بیماری است یا شریک زندگی آنها ناقل شناخته شده CF یا مبتلا به CF است توصیه می شود.
آزمایش ژن CF را می توان از یک نمونه خون کوچک یا از سواب گونه انجام داد. این یک برس است که به داخل گونه شما مالیده می شود تا سلول ها را برای آزمایش دریافت کند. آزمایشگاه ها معمولاً شایع ترین جهش های ژن CF را آزمایش می کنند.
بسیاری از افراد مبتلا به CF وجود دارند که جهش آنها شناسایی نشده است. به عبارت دیگر، تمام خطاهای ژنتیکی که باعث CF می شوند، کشف نشده اند. از آنجایی که همه جهشها شناخته نشدهاند، فرد همچنان میتواند ناقل CF باشد حتی اگر هیچ جهشی با آزمایش پیدا نشود.
آزمایش CF محدودیت هایی دارد. اگر هر دو والدین دارای جهش در ژن CF باشند، احتمال ابتلای کودک مبتلا به 1 CF از 4 است. این خطر در هر بارداری یکسان است. گزینه هایی که باید با پزشک خود صحبت کنید عبارتند از:
گرفتن تشخیص قبل از تولد -جنین می توان برای CF در هفته های 10 تا 12 و 15 تا 20 هفته بارداری بررسی کرد.
آمادگی برای تولد کودک مبتلا به CF
برنامه ریزی برای درمان زودهنگام کودک مبتلا به CF
زندگی با فیبروز کیستیک
علاوه بر ایمن سازی های معمول، واکسن های معمولی آنفولانزا، واکسن ذات الریه و سایر واکسن های مناسب برای کمک به کاهش احتمال عفونت مهم هستند.
ممکن است برای جلوگیری از عفونت ریه، آنتی بیوتیک های استنشاقی سرکوبگر طولانی مدت توصیه شود.
ممکن است برای کمک به هضم داروها مورد نیاز باشد.
مکمل های ویتامین و مواد معدنی ممکن است توصیه شود.
تفسیر ازمایشات مر حله اول
طیف وسیعی از آزمایشها و اسکنها برای زنان باردار در دسترس است، از جمله آزمایشهایی برای تأیید بارداری، آزمایشهای غربالگری بارداری و آزمایشهای تشخیصی بارداری.
اگر فکر می کنید ممکن است باردار باشید، برای آزمایش بارداری به پزشک عمومی (GP) یا کلینیک تنظیم خانواده مراجعه کنید.
آزمایشهایی برای تأیید بارداری وجود هورمون بارداری به نام گنادوتروپین جفتی انسانی (hCG) را بررسی میکنند.
توجه به این نکته ضروری است که تست های تشخیصی بارداری برای حاملگی های پرخطر گاهی اوقات تهاجمی هستند و خطر کمی از عوارض از جمله سقط جنین را به همراه دارند.
پزشک شما می تواند اطلاعات و توصیه هایی در مورد آزمایشاتی که شما و نوزادتان نیاز دارید به شما ارائه دهد.
اگر باردار هستید طیف وسیعی از آزمایش ها در دسترس است. این آزمایشها میتوانند بارداری شما را تایید کنند و همچنین رشد کودک شما را در رحم بررسی کنند. همچنین آزمایشهای اختیاری وجود دارد که میتواند اطلاعاتی در مورد اینکه آیا بارداری تحت تأثیر طیف وسیعی از شرایط است یا خیر، ارائه میکند.
معاینات منظم با پزشک یا ماما بخش مهمی از مراقبت های بارداری است، از جمله اطلاعات و توصیه هایی در مورد آزمایش هایی که شما و نوزادتان نیاز دارید.
انواع مختلف آزمایش های موجود برای زنان باردار شامل آزمایش های زیر است:
- برای تایید بارداری
- برای نظارت بر سلامت مادر و نوزاد
- غربالگری سلامت مادر
- برای مشکلات پزشکی خاص (غربالگری و آزمایشات تشخیصی).
- آزمایش هایی برای تایید بارداری
- عقب افتادن قاعدگی معمولا اولین علامت بارداری است. آزمایشات برای تایید بارداری، یک هورمون بارداری به نام گنادوتروپین جفتی انسانی (βhCG) را شناسایی می کند.

تست های مختلف عبارتند از:
کیت تست خانگی – این کیت ها از داروخانه ها در دسترس هستند. یک کیت معمولی شامل کاغذ مخصوصی است که به آن حساس است وجود βhCG در ادرار استفاده از کیت تست خانگی طبق دستورالعمل سازنده بسیار مهم است، در غیر این صورت ممکن است نتایج نادرست رخ دهد. همیشه نتایج خود را با پزشک خود تأیید کنید. تست های بارداری که توسط پزشک شما انجام می شود به ندرت نادرست هستند.
آزمایش خون - آزمایش سطح βhCG در خون شما می تواند در عرض یک هفته یا بیشتر پس از بارداری دقیق باشد.
آزمایشات قبل از تولد برای نظارت بر سلامت مادر و نوزاد
مراقبت های بارداری شامل قرار ملاقات های منظم با پزشک یا ماما برای نظارت بر بارداری و رشد جنین است. این شامل آزمایش هایی است که سلامت شما و جنینتان را بررسی می کند و به شناسایی مشکلات احتمالی بارداری کمک می کند.
آزمایشات معمول قبل از تولد ممکن است شامل موارد زیر باشد:
- آزمایشات غربالگری سلامت مادر در مراحل مختلف بارداری مانند گروه خونی، سطح آهن، بررسی دیابت مادر، ایمنی در برابر سرخجه و سایر عفونت ها.
- اولتراسوند (سه ماهه اول) - یک اسکن بدون درد و غیر تهاجمی که در 3 ماه اول بارداری انجام می شود. این می تواند برای تأیید تعداد نوزادان استفاده شود و به محاسبه تاریخ زایمان شما کمک می کند. این به عنوان تاریخ سررسید تخمینی شما شناخته می شود.
- سونوگرافی (سه ماهه دوم) - این معمولا بین هفته های 18 تا 20 انجام می شود. برای بررسی رشد کودک و نظارت بر اندازه و محل جفت استفاده می شود. اغلب میتوان جنسیت کودک را تعیین کرد (اگر مایلید بدانید)، اگرچه ممکن است 100 درصد دقیق نباشد.
- سونوگرافی (سه ماهه سوم) – در 3 ماه آخر بارداری، ممکن است سونوگرافی برای بررسی رشد نوزاد، سطح مایعات اطراف نوزاد و موقعیت جفت ارائه شود.
آزمایشات برای شرایط خاص پزشکی در بارداری
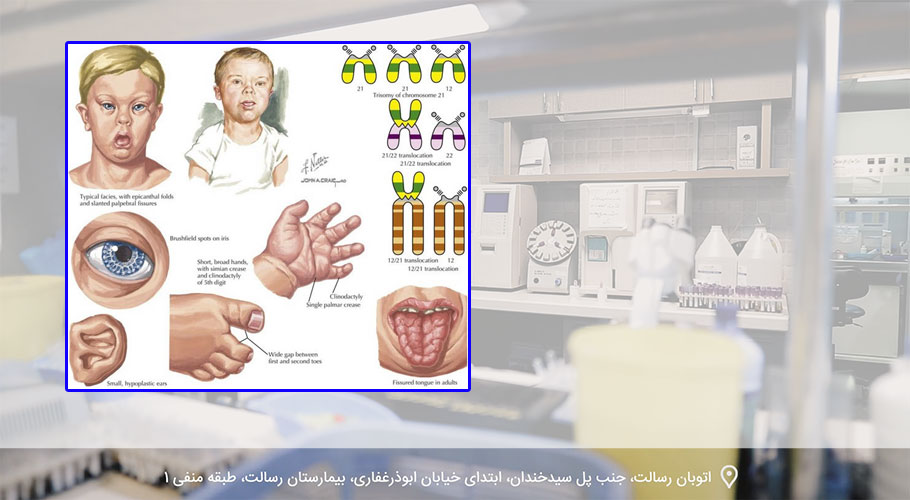
آزمایشات برای شرایط پزشکی خاص (از جمله سندرم داون، نقص لوله عصبی مانند اسپینا بیفیدا، یا شرایط ژنتیکی شناخته شده در یک خانواده) اختیاری است. یک زن ممکن است بخواهد این آزمایشات را انجام دهد یا نکند، و ممکن است بخواهد قبل از تصمیم گیری گزینه های خود را با پزشکان خود یا با یک مشاور ژنتیک در میان بگذارد.
تست های غربالگری و تست های تشخیصی در بارداری
درک تفاوت بین تست های غربالگری و تست های تشخیصی مهم است. آزمایشهای غربالگری میتوانند اطلاعاتی در مورد احتمال ابتلای نوزاد به یک مشکل سلامتی خاص ارائه دهند، اما نمیتوانند پاسخ قطعی ارائه دهند. به عنوان مثال، نتایج یک آزمایش غربالگری ممکن است به عنوان شانس افزایش یافته یا شانس کم، یا تخمینی از شانس، مانند یک در 1000 ارائه شود.
آزمایشات غربالگری معمول
آزمایشهای غربالگری میتوانند تخمینی از میزان احتمال اینکه نوزاد تحت تأثیر طیف وسیعی از شرایط قرار گرفته باشد، اما نتواند تشخیص دهد، ارائه دهد. اگر آزمایش غربالگری نشان دهنده افزایش شانس باشد، آزمایش های بیشتری برای تایید آن نتیجه در دسترس است.
نمونه هایی از تست های غربالگری معمول عبارتند از:
غربالگری ترکیبی سه ماهه اول - این آزمایش اطلاعات حاصل از سونوگرافی سه ماهه اول (به عنوان مثال، اندازه گیری از پشت گردن نوزاد به نام شفافیت نوکال) و آزمایش خون از مادر (غربالگری سرم مادر در سه ماهه اول) را ترکیب می کند. ) برای محاسبه شانس گروهی از تفاوت های کروموزوم، از جمله سندرم داون.
غربالگری سرم مادر در سه ماهه دوم - این یک آزمایش خون مادر است که به تعیین شانس برخی از شرایطی که ممکن است بر جنین متولد نشده تأثیر بگذارد کمک می کند، مانند تفاوت های کروموزومی (از جمله سندرم داون) یا نقص لوله عصبی (مانند اسپینا بیفیدا).
آزمایش غیر تهاجمی قبل از تولد (NIPT، همچنین به عنوان غربالگری DNA بدون سلول شناخته می شود) - یک آزمایش خون است که به بررسی مواد ژنتیکی نوزاد (DNA) می پردازد که می تواند در جریان خون مادر یافت شود. می تواند اطلاعاتی در مورد شانس شرایطی مانند سندرم Down ارائه دهد و برخی دیگر از تفاوت های کروموزومی، و می تواند در هر زمانی از هفته 10 بارداری انجام شود. این روش دقیق تر از غربالگری ترکیبی سه ماهه اول یا غربالگری سرم مادر در سه ماهه دوم است، اما هزینه بیشتری نسبت به تست های غربالگری دارد.
مطالب مرتبط :
نتیجه آزمایش غربالگری | آزمایشگاه بیمارستان رسالت
آزمایش غربالگری | آزمایشگاه بیمارستان رسالت(رویال)
تفسیر آزمایش غربالگری دوم | آزمایشگاه بیمارستان رسالت
آزمایش غربالگری دوم | آزمایشات غربالگری ثانویه
آزمایش سلامت جنین |آزمایشگاه بیمارستان رسالت تهران
تست های تشخیصی
برخی از بارداریها به دلیل افزایش شانس ابتلا به یک بیماری خاص شناخته شدهاند. به عنوان مثال، ممکن است سابقه خانوادگی یک اختلال ارثی وجود داشته باشد، یا ممکن است مادر بزرگتر باشد (می دانیم که شانس داشتن نوزادی با تفاوت کروموزومی مانند سندرم داون با افزایش سن افزایش می یابد).
در موارد دیگر، آزمایش غربالگری بارداری ممکن است احتمال افزایش یک بیماری خاص را نشان دهد. یک تست تشخیصی می تواند اطلاعات قطعی تری در مورد اینکه آیا یک شرایط وجود دارد برخی از این تستهای تشخیصی از یک سوزن برای جمعآوری نمونهای از جفت یا مایع آمنیوتیک استفاده میکنند و خطر کمی از عوارض از جمله سقط جنین را به همراه دارند.
تست های تشخیصی عبارتند از:
سونوگرافی – ممکن است برای بررسی سلامت نوزاد در صورت بروز علائم غیرعادی بارداری، مانند خونریزی واژینال یا عدم حرکت جنین استفاده شود.
نمونه برداری از پرزهای کوریونی (CVS) - آزمایشی که شرایط پزشکی خاص را با نمونه برداری از جفت بررسی می کند. جفت در اصل از همان سلول های جنین تشکیل شده است، بنابراین آزمایش یک نمونه کوچک از جفت می تواند اطلاعاتی در مورد نوزاد ارائه دهد. برای جمع آوری نمونه، پزشک یک سوزن باریک را از طریق شکم مادر وارد می کند. سوزن با کمک اولتراسوند هدایت می شود. سپس بافت (معروف به نمونه پرزهای کوریونی) در آزمایشگاه بررسی می شود.
آمنیوسنتز: پزشک یک سوزن باریک را از طریق شکم وارد می کند تا مقدار کمی مایع آمنیوتیک، مایعی که اطراف نوزاد را احاطه کرده است، خارج کند. در رحم. این نمونه مایع حاوی برخی از سلول های کودک است که با رشد کودک ریخته شده اند و سپس در آزمایشگاه بررسی می شوند.
تصمیم گیری در مورد آزمایش های تشخیصی در بارداری
از هر 20 زن به یک زن گفته می شود که ممکن است در بارداری او عارضه ای وجود داشته باشد. از آنجایی که آزمایشهای غربالگری نمیتوانند اطلاعات قطعی را ارائه دهند، بسیاری از زنانی که در آزمایش غربالگری شانس بیشتری دارند، حاملگی طبیعی خواهند داشت.
تصمیم برای انجام آزمایشهای بیشتر برای تأیید وجود یک بیماری به عهده زن و خانوادهاش پس از بحث با پزشک یا ماما است.
آزمایش های تشخیصی ممکن است به دلایل مختلفی در نظر گرفته شوند. به عنوان مثال، اگر یک آزمایش تشخیصی وجود یک وضعیت پزشکی را تأیید کند:
برخی از ناهنجاری ها را می توان در حالی که نوزاد هنوز در رحم است با جراحی اصلاح کرد.
یک زن و نوزادش ممکن است قبل، حین و بعد از زایمان نیاز به مراقبت های تخصصی داشته باشند.
بسته به شرایطی که در آزمایش های تشخیصی مشخص می شود، برخی از زنان یا خانواده ها ممکن است تصمیم بگیرند که حاملگی را ادامه ندهند و ترتیب خاتمه بارداری (سقط جنین) را بدهند.
ایمن سازی در بارداری
ایمن سازی می تواند از شما و نوزاد متولد نشده شما در برابر بسیاری از بیماری های عفونی محافظت کند. واکسن آنفولانزای فصلی (که اغلب "واکسن آنفولانزا" نامیده می شود) برای همه زنان باردار تحت برنامه ملی ایمن سازی توصیه و تامین می شود. واکسن آنفولانزا در تمام مراحل بارداری بی خطر است و از شما و کودکتان در 6 ماه اول زندگی محافظت می کند.
واکسن ترکیبی سیاه سرفه (همچنین به عنوان "واکسن سه در یک dTpa" نیز شناخته می شود) برای زنان باردار از هفته 20 بارداری در دسترس است. این واکسن در برابر سیاه سرفه (که به عنوان سیاه سرفه نیز شناخته می شود)، دیفتری و کزاز ایمن سازی می کند.
در صورت بارداری، شیردهی یا تلاش برای باردار شدن میتوانید واکسن COVID-19 دریافت کنید.
استرالیا تحقیقاتی را در مورد غربالگری قبل از تولد انجام داد و دریافت که 49٪ از خانواده ها برای خاتمه بارداری خود از طرف متخصصان بهداشت تحت فشار هستند، 42٪ اطلاعات نادرست در مورد سندرم داون دریافت کردند و 45٪ احساس کردند که در طول بارداری به درستی از آنها حمایت نمی شود.
ضروری است که پزشکان به خانواده ها اطلاعات دقیق و متعادلی از غربالگری و آزمایش های تشخیصی قبل و بعد از زایمان و همچنین زمان برای تصمیم گیری آگاهانه ارائه دهند.
پزشکان همچنین باید:
نتایج تشخیصی با شانس بالا یا تایید شده را با استفاده از زبان خنثی ارائه دهید (مثلاً "شانس" به جای "خطر"، ارائه واقعی تشخیص بدون عبارات احساسی مانند "متاسفم" یا "خبر بد").
اطلاعات به روز و مبتنی بر شواهد در مورد سندرم داون و سایر شرایطی که برای ان غربالگری می شوند، هم قبل از غربالگری و هم بعد از ارائه نتایج ارائه دهید.
به تصمیمهای خانوادهها احترام بگذارید و پس از ابلاغ آن تصمیم را مجدداً بررسی نکنید و در عین حال روشن کنید که آنها حق دارند نظر خود را تغییر دهند.